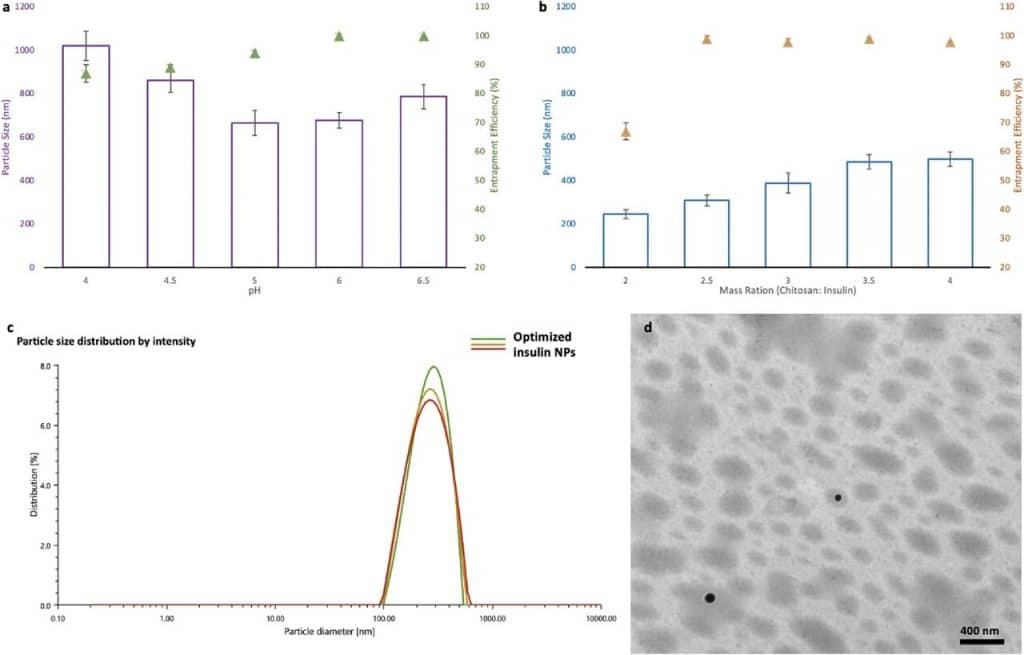
Una squadra di scienziati dell’Università della Columbia Britannica ha lavorato allo sviluppo di compresse di insulina orale in sostituzione delle iniezioni quotidiane di insulina. Questo lavoro ha portato ad una scoperta rivoluzionaria: i ricercatori hanno infatti rivelato che l’ultima versione della compressa di insulina orale è stata assorbita dalle cavie da laboratorio allo stesso modo dell’insulina iniettata.
I risultati dello studio sono stati pubblicati sulla rivista scientifica Scientific Reports.
Insulina orale: quali sono i potenziali benefici?
“Questi entusiasmanti risultati mostrano che siamo sulla strada giusta nello sviluppo di una formulazione di insulina che non avrà più bisogno di essere iniettata prima di ogni pasto, migliorando la qualità della vita, così come la salute mentale, di oltre nove milioni di diabetici di tipo 1 “, ha affermato il Professor Dottor Anubhav Pratap-Singh, il principale ricercatore della facoltà di sistemi terrestri e alimentari.
Lo scienziato ha riferito che l’ispirazione dietro la ricerca di un’insulina orale viene da suo padre diabetico che ha iniettato insulina 3-4 volte al giorno negli ultimi 15 anni. Secondo il Dottor Alberto Baldelli, un collega anziano nel laboratorio del Dottor Pratap-Singh, ad oggi si vedono quasi il 100 percento dell’insulina delle loro compresse andare direttamente nel fegato. Nei precedenti tentativi di sviluppare un’insulina orale, la maggior parte dell’insulina si accumulava nello stomaco.
Quando si tratta di somministrazione di insulina, le iniezioni non sono le più comode o convenienti per i pazienti diabetici. Ma con molte altre alternative all’insulina orale in fase di sperimentazione e sviluppo, il team dell’UBC ha lavorato per risolvere dove e come facilitare un tasso di assorbimento più elevato.
“Per l’insulina iniettata di solito abbiamo bisogno di 100 UI per iniezione. Altre compresse ingerite in fase di sviluppo che vanno allo stomaco potrebbero aver bisogno di 500 UI di insulina, che è per lo più sprecata, e questo è un grave problema che abbiamo cercato di aggirare”, ha specificato Yigong.
I risultati della ricerca devono essere ancora testati sull’uomo e, affinché questo sia possibile, il Dottor Pratap-Singh ha dichiarato che richiederanno più tempo, finanziamenti e collaboratori. Ma oltre ai chiari potenziali benefici per i diabetici, afferma che l’insulina orale che stanno sviluppando potrebbe anche essere più sostenibile, conveniente e accessibile.
“Più di 300.000 canadesi devono iniettare insulina più volte al giorno”, ha riferito il Dottor Pratap-Singh. “Questo è un sacco di spazzatura composta dagli aghi e dalla plastica della siringa che potrebbero non essere riciclati e finire in discarica, il che non sarebbe un problema con una compressa d’insulina orale “.
Lo studioso ha spiegato che la sua speranza è quella della sua squadra di collaboratori è quella di ridurre il costo dell’insulina per dose poiché la loro alternativa orale potrebbe essere più economica e più facile da realizzare. Il trasporto delle compresse sarebbe più facile per i diabetici, che attualmente devono pensare a mantenere fresche le loro dosi.
In Italia 3,6 milioni di persone, fra i 20 e i 65 anni tra i quali un 10 per cento di cinquantenni, hanno ricevuto una diagnosi di diabete di tipo e si è assistito ad una crescita negli ultimi venti anni del 60 per cento dei casi. L’impatto della malattia sul Sistema sanitario nazionale e regionale è notevole. Basti pensare che la riduzione delle aspettative di vita per chi ha il diabete non in controllo glicemico è di 7/8 anni; il 38 per cento dei diabetici soffre di insufficienza renale, il 22 per cento di retinopatia e una percentuale di circa il 3 per cento ha problemi agli arti inferiori e ai piedi, che possono giungere a una amputazione.
L’otto per cento dell’intero budget del Sistema sanitario nazionale è assorbito dai pazienti con il diabete: si tratta di oltre 9 miliardi di euro. La spesa sanitaria per ogni paziente è di circa 2.800 euro. Va da sé che sviluppare un’insulina orale sarebbe un vantaggio sia per i pazienti che per il sistema sanitario nazionale.

il Orofessor Luigi Uccioli, diabetologo, responsabile dell’Unità piede diabetico del Policlinico Universitario Tor Vergata di Roma, ha dichiarato riguardo ai segnali che possono indicare un diabete non diagnosticato: “I disturbi che devono mettere allerta sono una necessità insolita di urinare e contestualmente un bisogno continuo di bere. Se si hanno questi sintomi è necessario fare un controllo della glicemia in laboratorio”.
È anche importante sapere se c’è differenza tra diabete e diabete mellito: “Diabete e diabete mellito sono in realtà sinonimi. Bisogna piuttosto distinguere tra il diabete di tipo 1, detto anche insulino-dipendente, perché deve essere necessariamente trattato con l’insulina. Colpisce in genere soggetti giovani. Rappresenta circa il 5-10 percento di tutte le forme di diabete”.
“Il tipo di diabete molto più comune (circa il 90 per cento) è il diabete di tipo 2, detto anche diabete non insulino dipendente, definito anche in maniera erronea come “diabete alimentare”. Colpisce in genere adulti intorno ai 50 anni in genere in sovrappeso con uno stile di vita sedentario. Questo tipo di diabete viene considerato frequentemente dai pazienti come un “po’ di diabete”’ o “diabete leggero”, a connotare falsamente un diabete non particolarmente grave”.
“Questo tipo di valutazione conduce spesso a una gestione della malattia spesso superficiale, che purtroppo lascia invece spazio allo sviluppo delle complicanze croniche del diabete. Tra queste la retinopatia, che colpisce gli occhi, la nefropatia che colpisce i reni, la neuropatia che colpisce i piedi e la vasculopatia che colpisce le arterie del cuore, le arterie che portano sangue alla testa e agli arti inferiori. La neuropatia e la arteriopatia periferica sono a loro volta responsabili del “piede diabetico”, una grave complicanza che porta ad ulcere croniche ed amputazioni”.
“Sia il diabete di tipo 1 che quello di tipo 2 sono pericolosi alla stessa maniera quando, non curati in modo adeguato, manifestano le complicanze croniche di cui abbiamo parlato. Per il diabete di tipo 2 i fattori di rischio sono legati soprattutto alla alimentazione e a uno stile di vita sedentario. Per il diabete di tipo 1 i fattori di rischio sono genetici e come tali non controllabili. In caso di familiarità per il diabete di tipo 2 il rischio di sviluppare la malattia diabetica è direttamente proporzionale al peso. Quindi una dieta che permette di perdere peso permette anche di allontanare il rischio di sviluppare diabete”.
Una complicanza purtroppo diffusa è il piede diabetico: “È una complicanza che si sviluppa con ulcere croniche e/o cancrena nei pazienti che hanno un diabete di lunga data complicato da neuropatia e/o arteriopatia periferica. I sintomi della Neuropatia sono rappresentati soprattutto dalla presenza di formicolio ai piedi, soprattutto di notte e da una riduzione della sensibilità”.
“Nei casi più avanzati si arriva a ustionarsi i piedi (d’estate con la sabbia calda e d’inverno con il fuoco del focolare) perché non si avverte assolutamente dolore. I sintomi dell’arteriopatia periferica sono legati alla scarsità di sangue che arriva, con dolore che compare ai polpacci già dopo aver percorso pochi passi o con la comparsa di ulcere o aree di necrosi che guariscono con estrema difficoltà”, ha spiegato il Professor Uccioli.

“Negli ultimi anni è aumentato enormemente il numero di studi sul piede diabetico, perché si è visto che si poteva fare moltissimo per permettere alle ulcere ai piedi di guarire evitando così il rischio di amputazione. Paradossalmente uno dei Paesi in cui si amputa di più sono gli Stati Uniti di America dove la cura del diabete è a pagamento e quindi larga parte della popolazione diabetica si cura in maniera inadeguata e questo comporta lo sviluppo delle complicanze croniche con le conseguenze che abbiamo descritto”, ha concluso lo scienziato.